Нестабильность позвоночника
О нестабильности свидетельствует патологическая подвижность в том или ином отделе позвоночного столба: увеличение возможной амплитуды привычных движений или появление возможности для совершения новых движений. Проявлением данного состояния является сдвиг позвонков относительно друг друга.
Смещение позвонков может никак не проявляться и протекать бессимптомно. Нестабильность обычно сопровождается выраженным болевым синдромом.
Патофизиологическими признаками данного состояния являются:
- Снижение величины нагрузки, которую способен принять позвонок. Дестабилизация возникает как при нормальной, так и при чрезмерной нагрузке на пораженный отдел позвоночного столба. Нарушается морфологическая структура позвоночника.
- Снижение защитной функции позвоночника как вместилища спинного мозга.
Нестабильность может проявляться смещением позвонков без нарушения их целостности и деформацией, предполагающей разрушение позвонка. Часто этому сопутствуют неврологическая симптоматика, ограничения подвижности, боль.
Существуют возрастные нормы, определяющие границы подвижности позвонков того или иного отдела позвоночника. У детей амплитуда движений больше, чем у взрослых. Атлант и эпистрофей в детском возрасте могут смещаться на величину в 0,4 см при сгибании и 0,2 см при разгибании. Кроме того, у детей в возрасте до 8 лет наблюдается повышенная мобильность 2-го и 3-го шейных позвонков (в более чем 60% случаев это обусловлено отсутствием межпозвонкового диска между атлантом и эпистрофеем).
Почти в 50% всех случаев нестабильности патология захватывает сегмент C2-C3.
Как уже было сказано выше, ведущей жалобой при нестабильности шейного отдела является периодическая или постоянная боль. У пациентов с нестабильностью в области соединения C1 и затылочной кости боль может быть периодической. Как правило, ее интенсивность возрастает на фоне как резких, так и плавных движений головой. Возникает болевой синдром вследствие спастического напряжения мышц данного отдела.
В детском возрасте патология способна привести к возникновению острой кривошеи.
На ранних стадиях развития патологии тонус околопозвоночной мускулатуры повышен. Это со временем приводит к перенапряжению и растяжению мышц. Нарушается питание мышечной ткани, развивается гипотонус и гипотрофия мышц. Движения головой вызывают дискомфорт, становится трудно удерживать голову прямо, совершать повороты, наклоны. При выраженной нестабильности слабость мышц выражена настолько, что приходится поддерживать голову рукой.
Существует клиническая классификация нестабильности шейного отдела позвоночного столба. В ней проводится балльная оценка симптомов.
Рентгенография в диагностике нестабильности
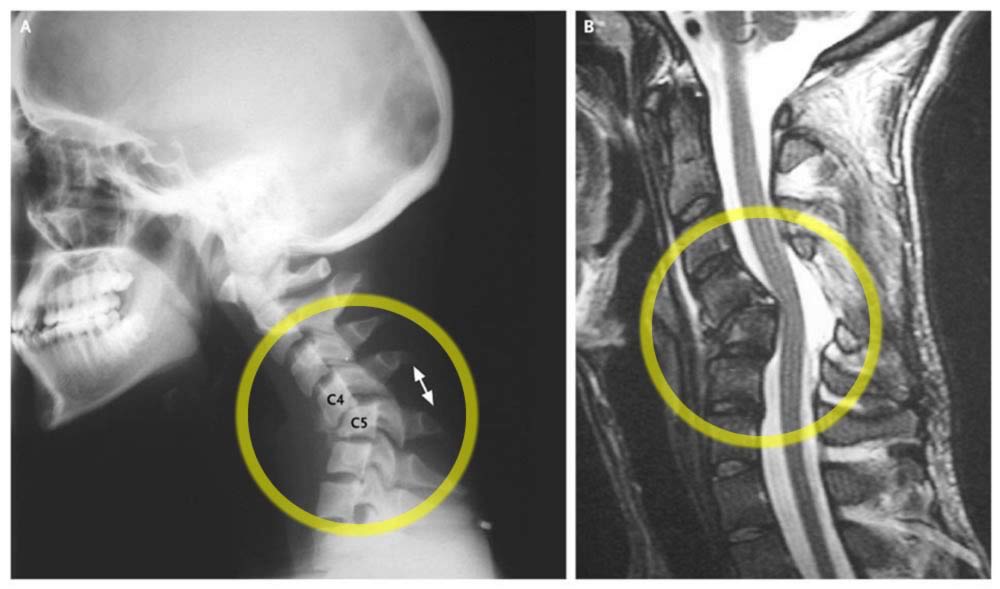
На рентгенографическом снимке нормального позвоночника видны тела позвонков, задние поверхности которых образуют дугу. Признаком патологии является деформация этой дуги вследствие сдвига позвонков относительно их нормального положения. При этом между суставными поверхностями фасеточных суставов образуется открытый кпереди угол.
Эти признаки выявляются как на обычных снимках в покое, так и на функциональных, предполагающих наклон головы максимально кпереди и назад.
Функциональные рентгенограммы позволяют выявить скрытую нестабильность, не проявляющуюся клиническими симптомами.
Физиологичным при наклоне головы вперед является уменьшение высоты переднего края межпозвонкового диска, соответственно, при наклоне головы назад уменьшается высота его заднего края. Нестабильность определяется по уменьшению расстояния между поверхностями рядом расположенных позвонков в сравнении с нормой.
Практически всегда нестабильность локализуется в наиболее подвижных сегментах того или иного отдела позвоночника. Нестабильность шейного отдела обычно затрагивает сегменты C1-C2 и уровень нижних позвонков.
Уточнить локализацию и наличие деформации можно с помощью проведения рентгенометрии, определяющей размеры позвоночного канала и расстояния между структурными элементами позвонков, и рентгенографии шейного отдела позвоночника в боковой проекции. При этом обязательно необходимо захватывать край затылочной кости и твердое небо.
Рентгенометрия включает в себя проведение следующих расчетов:
- Измерение продольного диаметра позвоночного канала. Для этого измеряется расстояние между задней поверхностью зуба эпистрофея и передней поверхностью дуги C1. Нормальная величина составляет от 1,7 см до 2,2 см. При величине в 10 мм и меньше говорят о переднем подвывихе.
- Изменение переднего атлантоаксиального размера: от внутренней поверхности дуги C1 до передней поверхности зуба эпистрофея. У взрослого при максимальном сгибании шеи данный размер равен не более 3 мм. Увеличение размера также говорит о переднем подвывихе.
- Линия Мак Грегора. На снимке соединяется задний край твердого неба с самой нижней точкой затылочной кости. Проводится перпендикуляр по центру зуба эпистрофея, после чего измеряется расстояние от линии до вершины зуба. Если величина составляет более 4-5 мм, говорят о вертикальном подвывихе.
- Через центры передней и задней дуг C1 проводится линия. Опускается перпендикуляр к центру корня дуги эпистрофея. Проводится измерение расстояния от линии до центра дуги. Если величина составляет менее 15 мм, это указывает на вертикальный подвывих.
- Расстояние между линией Мак Грегора и центром нижнего края тела эпистрофея. У мужчин оно равно 34 мм, у женщин – 29 мм. Если расстояние меньше указанных величин, это говорит о наличии вертикального подвывиха.
Существует 4 разновидности подвывиха в верхнем шейном сегменте:
- передний;
- задний;
- боковой;
- вертикальный.
Наиболее часто развивается подвывих первого типа, при котором наблюдается сдвиг позвонка на величину более 3 миллиметров. Смещение позвонков на 9-11 мм говорит о тяжелой патологии связочного аппарата.
О боковом подвывихе свидетельствует сдвиг позвонка на 2 и более миллиметров. Этому типу патологии сопутствует боковая ротация головы.
Физиологическая мобильность в шейном отделе обычно наблюдается в сегментах C3-C4, C4-C5, C5-C6. Нормальный диаметр позвоночного канала на уровне третьего шейного позвонка составляет 14-18 миллиметров, смещение позвонков – до 2 мм. Сохранению устойчивости данной величины смещения способствует длинная связка, расположенная на передней поверхности позвоночника.
В нижних шейных сегментах часто встречаются субаксиальные вывихи.
Нестабильность проявляется рентгенографическим увеличением угла между соседними позвонками. В норме этот угол составляет менее 10 градусов. Одновременное смещение позвонков кпереди или назад не должно превышать 2 миллиметра.
В большинстве случаев нестабильности позвоночника сопутствует кифотическая деформация пораженного отдела. При нестабильности, обусловленной дегенеративными процессами, кифотическое искривление развивается более чем у 35% пациентов. Кифоз может как прогрессировать с течением основного заболевания, так подвергнуться регрессу. Нестабильность может проявляться гипермобильностью, однако в некоторых случаях движения отсутствуют вовсе. Нарушения подвижности позвоночного столба проявляются в разных сочетаниях:
- гипермобильность, сочетающаяся с нестабильностью;
- гипомобильность в пораженном отделе в сочетании с гипермобильностью на уровне вышерасположенных позвонков;
- гипомобильность, сочетающаяся с нестабильностью.
В ответ на нестабильность в мышечном и связочном аппарате позвоночника развиваются компенсаторные изменения. Степень их выраженности зависит от выраженности повреждения позвонков, возраста пациента, протяженности заболевания, темпов фиброза межпозвонкового диска, эффективности применяющейся терапии и других факторов. Основная нагрузка при возникновении нестабильности в любом отделе позвоночного столба приходится на мышечный аппарат.
Имеется две разновидности компенсаторных реакций:
- мышечная работа успешно компенсирует нестабильность. Напряжение мышц позволяет стабилизировать позвонки, умерить проявления болевого синдрома, дискомфорта. В данном случае степень компенсации обусловлена объемом и силой мышц. Наиболее выражена данная компенсаторная реакция в начальных стадиях дестабилизации;
- мышечная работа не способна компенсировать нестабильность. Постоянное смещение позвонков становится причиной возникновения подвывиха, дискомфорта, боли. С течением времени развивается артроз межпозвонковых суставов.
Состояние пациента обусловлено степенью эффективности компенсаторных механизмов. Фиброзирование диска уменьшает его подвижность, изменяет структуру, делая диск более жестким, позволяя выдерживать большую нагрузку. В результате уменьшается выраженность болевого синдрома.
Нестабильность, возникшая в детском возрасте, обычно имеет менее благоприятный прогноз. Возрастные изменения, в частности, фиброз, спондилоартроз приводят к уменьшению патологической подвижности нестабильных позвонков. У лиц зрелого и пожилого возраста с нестабильностью болевой синдром выражен меньше.
У вас есть вопрос? Задайте его нашим врачам.
Неврологическая картина
Патологическая подвижность пораженных позвонков достаточно часто является причиной стеноза позвоночного канала. Возникающее при этом сдавливание корешков и раздражение оболочек спинного мозга обусловливает проявление разнообразных симптомов неврологического характера. Данные симптомы условно можно разделить на группы:
- симптомы раздражения корешков: боли в шее, люмбалгии, радикулиты;
- симптомы нейродистрофии: экстравазальная компрессия позвоночной артерии, кардиалгии, невропатия локтевого нерва;
- спинальные нарушения: нарушения поверхностной и глубокой чувствительности, заднестолбовой сосудистый синдром, полиомиелоишемия.
Классификация патологии
Существует следующая этиопатогенетическая классификация заболевания:
- дегенеративная нестабильность;
- посттравматическая;
- послеоперационная;
- диспластическая.
Дегенеративная нестабильность
Данный вид патологии сопряжен с развитием дегенеративных изменений в телах позвонков и дисков. Обычно это обусловлено остеохондрозом. Дистрофия диска приводит к фрагментации диска, разрушению структуры фиброзной оболочки и постепенному снижению способности диска к фиксации.
Дегенеративные изменения могут развиваться первично, как следствие нарушения обменных процессов в диске, и вторично – в этом случае первоначально нарушается статика. В этом случае при физической нагрузке позвонок смещается, и говорят о спондилолистезе. При спондилолистезе происходит перераспределение нагрузки на структуры позвоночника, и с течением времени в месте поражения развивается спондилоартроз. Как правило, это сопровождается выраженным болевым синдромом.
Наиболее часто данный вид патологии развивается в сегментах C3-C4, C4-C5, C5-C6.
Посттравматическая нестабильность
Возникает вследствие травматического воздействия на позвоночник. Данное воздействие может быть компрессионным, разгибательным, сгибательным, сгибательно-скручивающим. Почти треть случаев относится к двум последним типам воздействия и связана с автомобильными авариями и травмами при занятиях спортом. Разгибательное воздействие оказывается во время автомобильной аварии при резком рывке головой назад. Компрессионные травмы обусловлены травматическим воздействием в направлении по оси позвоночного столба и возникают при прыжке в воду с высоты, падении с высоты на ноги.
Данный вид нестабильности встречается у 1 из 10 пострадавших. Он захватывает тот сегмент позвоночника, на который было оказано травматическое воздействие. Посттравматическая нестабильность обусловливает развитие корешковых нарушений и спинальных синдромов, утяжеляя течение заболевания и ухудшая прогноз.
Клиническая практика свидетельствует об относительно благоприятном прогнозе данной патологии при повреждении заднего опорного комплекса, сдвиге позвонка до 2 мм и суставных отростков – до 30% длины. Однако травматическое повреждение переднего опорного комплекса при такой же величине смещения говорит в пользу неблагоприятного исхода заболевания, поскольку такая нестабильность с течением времени усиливается.
Данный вид нестабильности встречается у детей и взрослых. В младенчестве причиной обычно является родовая травма, повреждение шейных позвонков вследствие грубого оказания акушерского пособия, у детей старшего возраста – компрессионная травма позвоночника с повреждением дисков и связочного аппарата.
Рентгенологически у взрослых посттравматическая деформация проявляется уменьшением высоты дисков, смещением позвонков и наличием ненормальной подвижности. При сохранении целостности опорных структур позвонка сохраняется некоторая стабильность.
Послеоперационная нестабильность
Данный вид патологии обусловлен повреждением позвонков во время проведения оперативного вмешательства. По статистике наиболее часто нестабильность встречается после резекции дужки позвонка. Наблюдается корреляция между объемом резекции и частотой развития нестабильности. При односторонней резекции влияние на позвонки не столь выражено, как при объемном вмешательстве, включающем в себя резекцию не только дужки, но и элементов сустава.
Как и в предыдущем случае, перераспределение нагрузки, возникающее на фоне вмешательства, приводит к увеличению нагрузки на межпозвонковые диски и сами позвонки. Это способствует прогрессированию дегенеративных изменений, как правило, спустя какое-то время после операции.
Возникновение и прогресс данного вида нестабильности обусловлены наличием следующих неблагоприятных факторов:
- чрезмерной нагрузкой на позвоночный столб;
- дегенеративными изменениями в межпозвонковых дисках, рецидивирующими грыжами диска;
- ятрогенными факторами: несоблюдением техники при проведении операции, большим или меньшим, чем нужно, объемом резекции, отсутствием фиксации позвоночного столба;
- возникновением спондилолистеза в соседних сегментах. Возникающий после резекции дужки позвонка спондилолистез способен стать причиной перегрузки сегментов ниже и выше уровня резекции.
Лечение данного вида патологии предполагает операцию, часто такую же сложную, как и первичное вмешательство.
Диспластическая нестабильность
Данный вид патологии обусловлен диспластическими процессами в позвонках, межпозвонковых дисках, суставах.
Как правило, при нестабильности нижних шейных сегментов говорят об аномалии развития межпозвонкового диска. Признаками его являются уменьшение размеров пульпозного ядра, малый размер самого диска, недоразвитие и изменение положения пластинок, отделяющих межпозвоночные диски от тел позвонков.
Диспластические процессы являются причиной высыхания пульпозного ядра, что, в свою очередь, отрицательно сказывается на эластичности всего структурного элемента, приводит к нарушению баланса между фиброзной и пульпозной частями.
Вышеописанные патологические изменения становятся причиной возникновения нестабильности в нижнешейном отделе позвоночника.
В сегменте C1-C2 диспластические изменения присутствуют во всех структурных элементах позвоночника. У страдающих нестабильностью атлантоаксиального сегмента на спондилограмме заметны следующие признаки:
- асимметричность и наклонное положение зуба эпистрофея;
- недоразвитие C1 и мыщелков затылочной кости;
- деформация соединения C1-C2 и атлантоокципитального сочленения;
- асимметричность дуг атланта;
- синостозирование атланта и эпистрофея;
- базилярная инвагинация и уплощение основания черепа;
- сгибательная и разгибательная нестабильность.
Данный тип нестабильности часто сопряжен со многими другими диспластическими нарушениями: нарушения прикуса, готическое небо, асимметричность лицевого отдела черепа, плеч, лопаток, треугольников талии, нестабильность крупных и мелких суставов конечностей. Часто встречается деформация стопы по типу плоскостопия.
Аномалии развития связок краниовертебрального сегмента часто становятся причиной тяжелой декомпенсированной патологии, ухудшая прогноз.
Врожденное сращение атланта и эпистрофея, сращение атланта и затылочной кости существенно снижают амплитуду движений в верхнем шейном сегменте. Одновременно развивается компенсаторная гипермобильность нижнего шейного сегмента.
Чрезмерная нагрузка на позвонки и межпозвонковые диски становится причиной быстрого износа последних и провоцирует возникновение нестабильности в сегментах C4–C5 и C5–C6.
Дисплазия обычно затрагивает все составляющие позвоночника, начиная от тела позвонка и заканчивая фасеточными суставами. Аномалии развития связочного аппарата приводят к формированию нарушений в системе заднего опорного комплекса (остистые отростки, дужки). Нестабильность, возникающая при этом, как правило, декомпенсируется в юношеском возрасте из-за возникновения дегенеративных изменений.
При аномалии тропизма один из межпозвоночных суставов расположен в сагиттальной, а другой — во фронтальной плоскости. Происходит перераспределение нагрузки на опорные комплексы позвоночника, рано возникают дегенеративные изменения, развивается нестабильность.
Гипоплазия суставных отростков способствует перерастяжению суставной капсулы, изменению положения суставных поверхностей, развитию стеноза межпозвонковых отверстий, возникновению патологической подвижности в суставах. Возрастает нагрузка на передний опорный комплекс, жесткость заднего снижается.
Гиперплазия суставных отростков вызывает увеличение жесткости заднего опорного комплекса и, как следствие, возрастание нагрузки на дуги, отростки и другие его элементы.
У лиц пожилого возраста диспластические процессы в межпозвонковых суставах приводят к возникновению диспластического остеохондроза. Он также может стать причиной нестабильности или спондилоартроза.
У вас есть вопрос? Задайте его нашим врачам.
Тактика лечения
Одной из основных целей консервативной терапии является возможность контроля фиброза межпозвонкового диска в поврежденном отделе позвоночника.
С этой целью применяются поддерживающие воротники. Они позволяют остановить смещение позвонков за счет увеличения жесткости диска вследствие его фиброзирования. В части случаев это позволяет снять болевые ощущения.
В терапии нестабильности предпочтительным методом является консервативное лечение. Оно наиболее эффективно у пациентов с малой степенью нестабильности без неврологических нарушений и выраженной боли.
Лечение заболевания комплексное и состоит из нескольких направлений:
- охранительный режим;
- применение воротника (мягкого или жесткого);
- медикаментозная терапия – НВПС, обезболивающие препараты;
- паравертебральная блокада при выраженной боли и невозможности ее купировать;
- массаж и ЛФК;
- физиотерапевтические методы (фонофорез, УВЧ, иглорефлексотерапия).
Хирургическое лечение
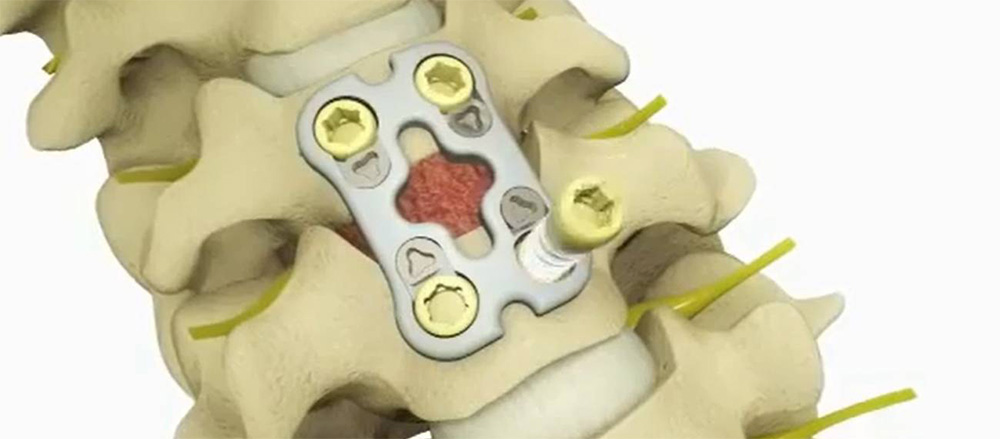
Операция при данной патологии нацелена на стабилизацию пораженного сегмента и устранение сдавливания нервов и спинного мозга. Она позволяет освободить сжатые нервы и способствует формированию анкилоза.
Хирургическое лечение имеет ряд своих показаний:
- выраженная боль, не купирующаяся в течение одного – двух месяцев;
- стойкий корешковый синдром, спинальные нарушения;
- подвывих позвонка;
- индивидуальная непереносимость лекарств группы нестероидных противовоспалительных средств, физиотерапевтических процедур;
- короткий период ремиссии, выраженная боль в период обострения.
Методом стабилизации является спондилодез.
При заднем спондилодезе высока вероятность образования ложного сустава и рассасывания трансплантата.
Операция переднего спондилодеза имеет больше преимуществ:
- передний спондилодез малоинвазивен и позволяет существенно укоротить период восстановления;
- во время операции имеется возможность выполнить вправление подвывиха позвонка и снять компрессию;
- проводится коррекция сдавливания корешка спинномозгового нерва путем увеличения расстояния между позвонками;
Кроме этого, данная операция позволяет предупредить повторное возникновение грыжи межпозвонкового диска.
Выбор той или иной тактики лечения определяется видом нарушения.
При посттравматической нестабильности, сопровождающейся подвывихом позвонка, рекомендовано сочетание переднего и заднего доступа. Такой тип вмешательства позволяет использовать преимущества и того, и другого метода.
С помощью заднего доступа проводится резекция дуги позвонка для снятия сдавливания нервных структур.
С помощью переднего доступа проводится непосредственно спондилодез. Таким образом позвоночник стабилизируется.

